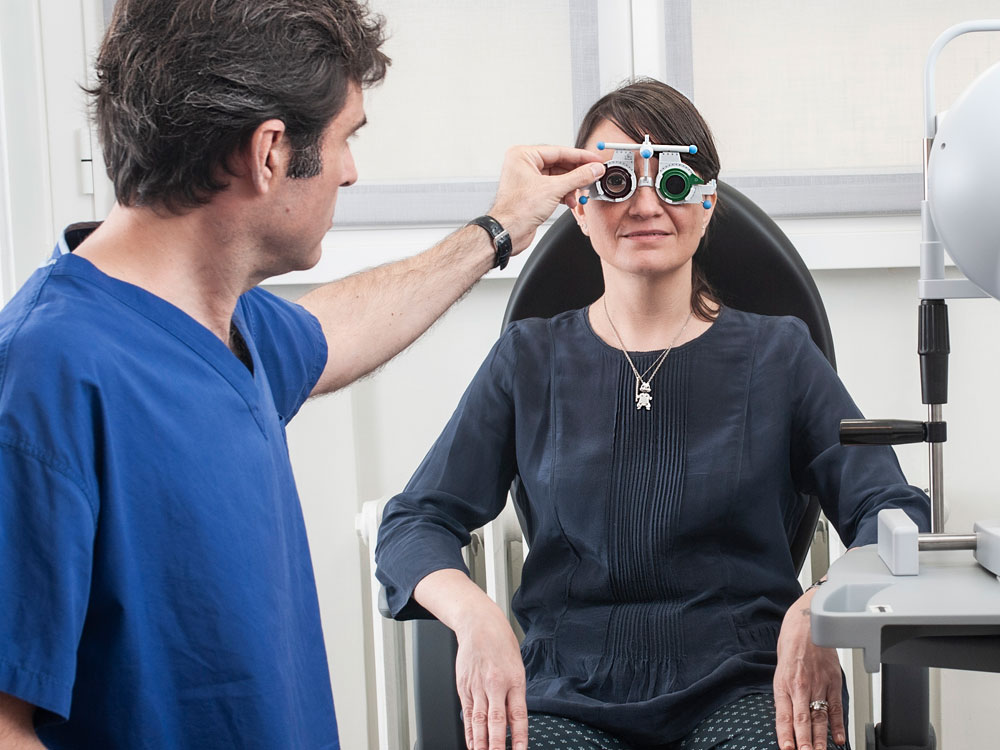
La visita oculistica di routine
La visita oculistica di routine prevede:
● esame della vista con eventuale prescrizione lenti
● esame biomicroscopico del segmento anteriore dell’occhio (congiuntiva, sclera, cornea, iride, cristallino)
● misurazione della pressione oculare mediante tonometro ad applanazione
● esame biomicroscopico del fondo oculare (retina, nervo ottico) dopo dilatazione della pupilla mediante collirio midriatico
Nota bene:
● per una corretta prescrizione dell’occhiale è consigliabile sospendere l’uso delle lenti a contatto per almeno 24-48 prima della visita
● la dilatazione pupillare provoca un annebbiamento della visione della durata di qualche ora, per cui non è prudente mettersi alla guida
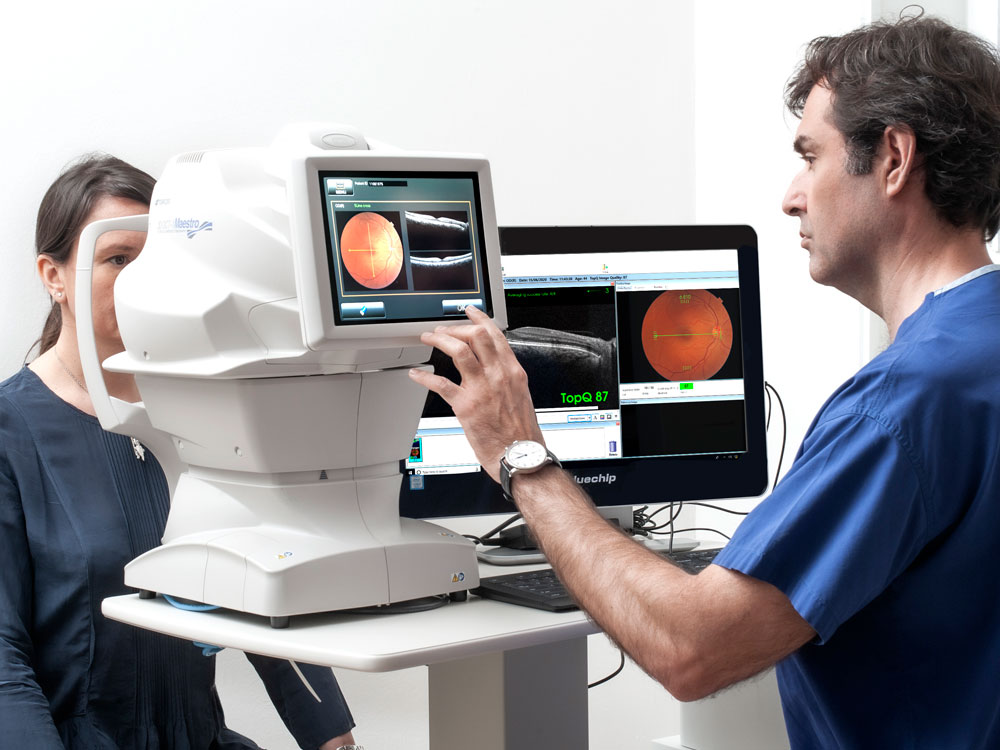
OCT ad alta definizione (spectral domain)
È un esame che utilizza un fascio laser privo di radiazioni nocive che consente di analizzare nel dettaglio gli strati della retina e di misurare lo spessore delle fibre nervose che circondano il nervo ottico.
Risulta essenziale nella gestione di malattie oculari come le maculopatie, le trombosi retiniche, la retinopatia diabetica, il glaucoma ecc..
È un esame affidabile, non invasivo, non a contatto, innocuo.
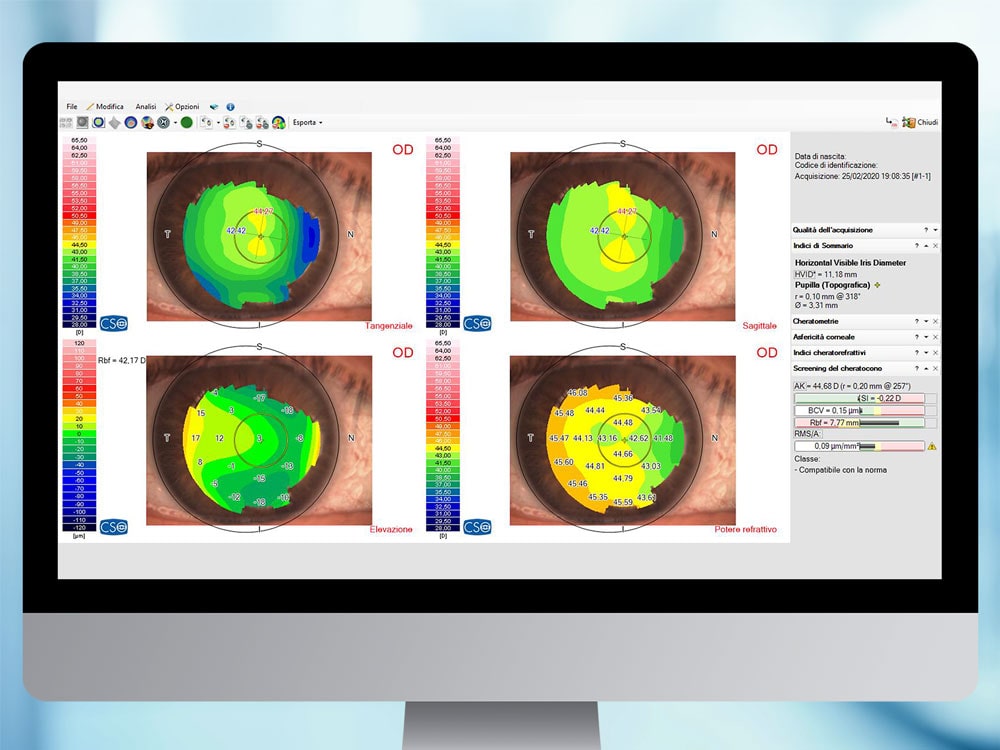
Topografia corneale
Esame che consente lo studio della morfologia, della curvatura e del potere diottrico della cornea.
Viene utilizzato nella diagnosi e follow up di malattie corneali come il cheratocono e nella valutazione preoperatoria e postoperatoria dei pazienti che si sottopongono ad interventi di chirurgia refrattiva e cataratta.
Pachimetria corneale
L’esame consiste nella misurazione dello spessore corneale.
Risulta utile nella gestione di alcune malattie della cornea e nella valutazione preoperatoria dei pazienti che si sottopongono a chirurgia refrattiva.
Riveste particolare importanza nello screening del glaucoma in quanto è stato dimostrato che nei pazienti con cornea sottile la misura della pressione oculare risulta minore di quella reale; quindi in assenza di questo esame si rischia di ignorare o sottostimare il principale fattore di rischio della malattia.

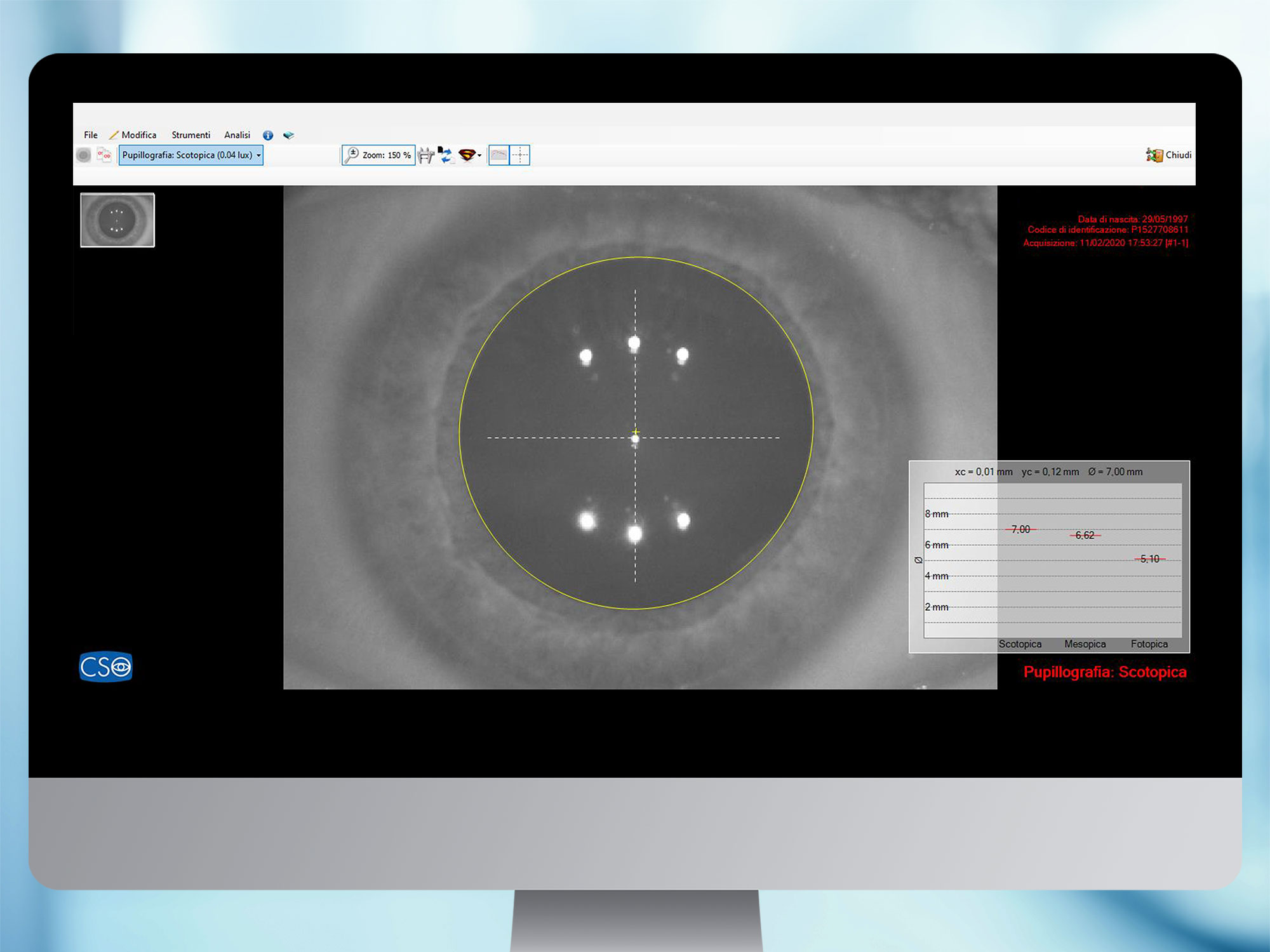
Pupillografia
È un esame che fotografa e misura la pupilla nelle differenti condizioni di illuminazione.
La conoscenza del centro e del diametro pupillare, risulta essenziale per tutte le procedure cliniche mirate all’ottimizzazione della qualità della visione (ad es. chirurgia refrattiva e chirurgia della cataratta con lenti premium).
Il Test di Schirmer
È un semplice test che permette di quantificare la secrezione lacrimale basale.
Si esegue posizionando due striscioline millimetrate di una speciale carta da filtro nel fornice congiuntivale. Dopo 5 minuti si misura la porzione di strisciolina inumidita; sotto i 10 mm la produzione lacrimale si può definire insufficiente, sopra i 15 mm è normale. Risulta utile nella diagnosi di sindrome dell’occhio secco.
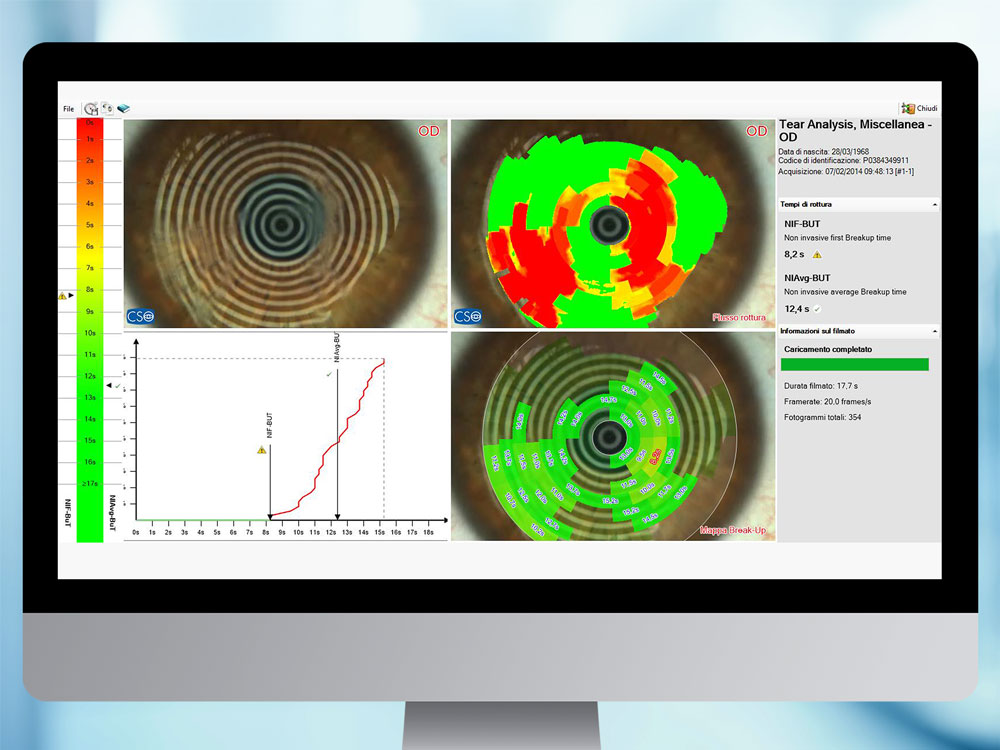
Analisi avanzata del film lacrimale
Viene eseguita mediante un topografo corneale che con un software dedicato valuta il NI-BUT (Non invasive Break-up Time). Il BUT è il tempo di rottura del film lacrimale, è un’indicatore della stabilità lacrimale utile nella diagnosi di sindrome dell’occhio secco. L’esame tradizionale prevedeva l’instillazione di un colorante (fluoresceina) nel sacco congiuntivale. Il NI-BUT è un test non invasivo in quanto non necessita del colorante e presenta una specificità e sensibilità superiore all’esame tradizionale.
Meibografia ad infrarossi
Consente lo studio morfologico delle ghiandole di Meibonio, piccole ghiandole sebacee localizzate nello spessore delle palpebre e la cui disfunzione rappresenta uno dei maggiori fattori di rischio per la sindrome dell’occhio secco. Lo strumento acquisisce immagini della palpebra avvalendosi di un filtro a infrarossi che, sfruttando le proprietà autoriflettenti del secreto ghiandolare, identifica le ghiandole di Meibonio come aree chiare che spiccano su uno sfondo più scuro.


Lavaggio delle vie lacrimali
È un test diagnostico che consente di verificare la pervietà delle vie lacrimali.
Si inietta, tramite una siringa dotata di una speciale cannula, della soluzione fisiologica all’interno del puntino e del canalino lacrimale inferiore.
In caso di un sistema lacrimale pervio, la soluzione raggiunge la rinofaringe e il paziente la avverte in gola.
In caso di ostruzione completa, la soluzione invece defluisce dal canalino superiore.
Visita di idoneità alla chirurgia refrattiva laser
In questo caso la visita oculistica di routine viene completata dai seguenti esami:
● Anamnesi mirata all’individuazione di controindicazioni alla chirurgia
● Esame della refrazione eseguito in cicloplegia
● Parchimetria corneale
● Topografia corneale
● Pupillometria
Nota bene: i pazienti portatori di lenti a contatto dovranno sospenderne l’uso per almeno 2 settimane prima della visita (anche 1 mese in caso di LAC rigide gas-permeabili).
Al termine della visita si deciderà se il paziente è candidabile all’intervento e si sceglierà la tecnica chirurgica più indicata.


